Un antibiotico è una molecola, di natura sintetica o, a volte, naturale capace di bloccare la proliferazione dei batteri oppure di uccidere quelli già esistenti, in un organismo vivente, ad esempio umano o animale. Gli antibiotici, con la moderna tecnica farmaceutica, vengono prodotti in larga scala attraverso delle specifiche metodologie di preparazione e di purificazione. La prescrizione, nel Sistema Sanitario Nazionale Italiano e in altri Sistemi, per una gran parte degli antibiotici, è obbligatoria, pertanto prima di poterlo reperire è necessaria una visita da parte del personale sanitario, ad esempio il medico di base o un consulto equivalente ospedaliero.
Gli antibiotici, nonostante l'attuale sistema di sintesi industriale, sono delle molecole sintetizzate da differenti organismi a scopi difensivi. Ad esempio, i batteri stessi sintetizzano antibiotici capaci di contrastare altri ceppi batterici. Anche alcuni organismi superiori, a scopi difensivi, sintetizzano degli antibiotici che possono agire sia su pochi ceppi batterici sia su un numero più grande di famiglie.
Classificazione degli antibiotici
I criteri di classificazione degli antibiotici sono molti, e riguardano numerosi campi, tra cui il livello di efficacia, il tipo di sintesi e il tipo di molecola. Una prima classificazione può essere fatta in base al tipo di sintesi; gli antibiotici sintetizzati direttamente dagli organismi prendono il nome di antibiotici naturali a differenza degli antibiotici prodotti con tecniche di laboratorio che sono definiti antibiotici artificiali.
In base al tipo di azione, inoltre, è possibile classificare gli antibotici in molecole che uccidono i batteri, generalmente distruggendone la parete, che prendono il nome di antbiotici battericidi. Altri antibiotici, invece, impediscono la replicazione e vengono definiti antibiotici batteriostatici. In alcuni tipi di infezione, o di trattamento, è possibile utilizzare sia antibiotici batteriostatici che battericidi per massimizzare la probabilità di successo della terapia.
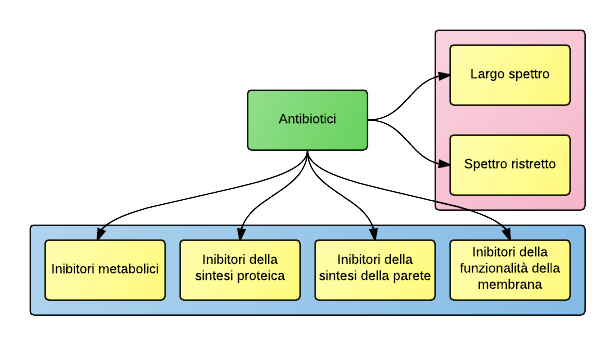
Classificazione degli antibiotici, in base allo spettro di azione ed alla classe.
Dal punto di vista medico, è importante la classificazione in base allo spettro d'azione. Gli antibiotici che sono capaci di uccidere più ceppi batterici si definiscono antibiotici a largo spettro, quelli specializzati per in controllo della crescita, o per la lisi, di poche famiglie si definiscono antibotici a corto spettro o spettro ristretto.
Il meccanismo d'azione degli antibiotici coinvolge reazioni e legami a livello molecolare. Gli inibitori metabolici (sulfamidici, trimetoprim) agiscono su processi metabolici, impedendo il normale metabolismo batterico. Gli inibitori della sintesi proteica (cloramfenicolo, tetraciclina, aminoglicosidi, fluorochinoloni, macrolidi) interferiscono con le tappe del processo di traduzione. Gli inibitori della sintesi della parete cellulare (beta-lattamici, vancomicina impediscono la formazione della parete cellulare, oppure portano alla biosintesi di una parete cellulare debole.
Famiglie di antibiotici
La classificazione chimica degli antibiotici prevede la loro suddivisione in famiglie. Ogni famiglia possiede una peculiarità che la rende adatta all'applicazione in un determinato contesto. Le principali famiglie sono le seguenti:
- Antibiotici beta-lattamici, tra cui fa parte la penicillina e l'amoxicillina, caratteristici per la presenza di un anello beta-lattamico.
- Aminoglicosidi, tra cui la streptomicina, che impediscono la traduzione dell'mRNA in proteine.
- Carbapenemi, antibiotici beta-lattamici, a largo spettro.
- Cefalosporine, tra cui la cefixima, antibiotici beta-lattamici.
- Macrolidi, simili agli antibiotici beta-lattamici. Interferiscono con i ribosomi.
- Tetraciclina, antibiotici a largo spettro, molto utilizzati in passato.
- Cloramfenicolo, antibiotico che blocca la sintesi proteica.
- Metenamina, un antibiotico a corto spettro,che ha la caratteristica di essere biologicamente attivo a pH acido.
- Vancomicina, antibiotico molto potente, ma tossico.
- Sulfamidici, antibiotici a largo spettro, antagonisti del folato.
- Fluorochinoloni, tra cui la levofloxacina, sono antibiotici di sintesi a largo spettro.
Resistenza agli antibiotici
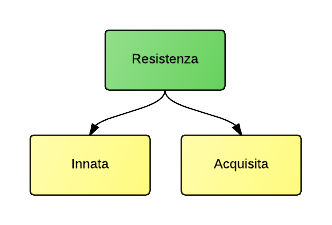
La cosiddetta resistenza agli antibiotici è un fenomeno che si osserva a seguito della non responsività di uno o più ceppi batterici, relativamente alla somministrazione di un antibiotico. La resistenza si classifica in innata oppure acquisita. La resistenza acquisita è, principalmente, dovuto a eventi di selezione che hanno reso insensibile un ceppo batterico all'antibiotico. Ad esempio, un antibiotico che agisce bloccando un ribosoma è inefficace se il ribosoma, per cause naturali, presenta una modifica genetica nel segmento di DNA che codifica per il sito di aggancio dell'antibiotico. In questo modo, la molecola, non è più capace di operare la sua azione antibiotica e, dividendosi, il batterio forma un nuovo ceppo resistente all'antibiotico.
Altri tipi di resistenza possono essere dovuti alla presenza di meccanismi di efflusso della molecola antibiotica; un esempio è dato dalle cosiddette pompe di efflusso o - genericamente - dalle barriere di impermeabilità, che sono dei meccanismi che portano fuori dalla cellula batterica gli antibiotici.
Inoltre, un tipo spesso sottovalutato di resistenza è dovuta alla contemporanea somministrazione di altri principi attivi che possono inattivare l'antibiotico stesso.
Principali meccanismi di resistenza agli antibiotici.
Somministrazione degli antibiotici
Le vie di somministrazione degli antibiotici possono essere varie; in genere per effetti più immediati si preferisce la somministrazione per endovena o parentale, oppure attraverso una iniezione intramuscolo. Altre vie, abbastanza comuni e meno invasive, prevedono l'assunzione attraverso pastiglie o capsule.
Interazioni con altri farmaci
Gli antibiotici possono interagire con altri farmaci, sia aumentandone l'effetto, sia diminuendolo o - in alcuni casi - annullandolo del tutto. Gli antibiotici, possono modificare la flora intestinale che è, spesso, responsabile dell'assorbimento di altri principi attivi a livello dello stomaco o dell'intestino tenue. Una terapia antibiotica può, in questi casi, modificare sia l'assorbimento del farmaco sia l'effettiva biodisponibilità. Per questa ragione, è opportuno assumere gli antibiotici sotto stretto controllo medico.
Antibiotici e anticoncezionali
È sperimentalmente verificato che l'assunzione di alcuni antibiotici possa influire negativamente sull'efficacia degli anticoncezionali, specialmente quelli orali. L'assunzione dell'antibiotico, in altre parole, può annullare l'effetto della pillola. Tuttavia, non esistono dati certi che possano confermare la validità di questa affermazione per tutti gli antibiotici. Tenendo conto dell'aspetto delicato, relativo ad una potenziale gravidanza, durante la terapia antibiotica, la donna dovrebbe astenersi dal rapporto sessuale o, in alternativa, utilizzare un metodo barriera, quale il preservativo.
Corretto uso degli antibiotici
Gli antibiotici necessitano di essere assunti con criterio. Il corretto utilizzo del principio attivo è di fondamentale importanza per il successo della terapia e della conseguente guarigione.
Antibiotici e raffreddore
È uso comune assumere antibiotici anche in caso di patologie che nulla hanno a che vedere con la proliferazione batterica, ad esempio nei casi di febbre, raffreddore e a volte altri sintomi minori come il mal di testa. L'associazione di un antibiotico, a uno stato febbrile è, oltre che inutile, anche pericoloso. Il raffreddore, e l'influenza sono due stati che si associano alla infezione da parte di un virus, non di un batterio. Per questa ragione, l'assunzione di un antibiotico è del tutto inutile.
Antibiotico e posologia
Un altro errore comune, durante la terapia a base di antibiotico, è dato dal non rispetto della posologia, ovvero delle indicazioni sulla durata e sulla modalità del trattamento con il farmaco. Il paziente, anche per paura di provocare danni da "abuso", sospende la terapia un paio di giorni prima rispetto a quanto prescritto dal medico, o dallo specialista. In questo modo, seppur la sensazione di benessere è evidente, piccoli ceppi batterici, leggermente più resistenti all'antibiotico, possono sopravvivere e svilupparsi in modo autonomo subito dopo il termine dell'assunzione del principio attivo.
L'assunzione errata di antibiotici aumenta il rischio di coadiuvare l'insorgenza di una resistenza agli antibiotici e, di conseguenza, rendere nulle le cure.
Tossicità degli antibiotici
Al pari di altri principi attivi, anche gli antibiotici possono presentare una certa tossicità. Nello specifico, i soggetti che assumono antibiotici possono accusare effetti collaterali relativamente lievi, come sonnolenza, nausea e vomito o anche più severi come episodi di shock anafilattico. Per questa ragione, è compito del medico o del professionista sanitario valutare sia il modo, sia la quantità sia il tempo di somministrazione della molecola antibiotica.
Rischi
I rischi associati all'utilizzo, più o meno continuativo degli antibiotici, riguardano tutte le reazioni dell'organismo nei confronti del principio attivo e la possibilità che si instauri una resistenza al principio attivo utilizzato nell'antibiotico, portando allo stato conosciuto come resistenza agli antibiotici. Qualora un batterio dovesse non essere più sensibile all'antibiotico, potrebbe proliferare attraverso la formazione di una colonia resistente all'antibiotico e, di conseguenza, difficile da debllare.
Falsi miti sugli antibiotici
Sugli antibiotici esistono numerosi "falsi miti", ossia credenze prive di qualsiasi fondamento scientifico. Molte persone, infatti, ritengono non opportuno consumare uova in concomitanza con la terapia antibiotica. In realtà, non ci sono interazioni tra l'uovo, la sua digestione e l'antibiotico; questa falsa credenza deriva soltanto da eventi di natura "storica". La produzione degli antibiotici, agli inizi, veniva compiuta sfruttando come substrato di crescita l'albumina, una proteina che deriva dall'uovo. Si credeva che mangiare uova potesse, in qualche modo, diminuire l'efficacia degli antibiotici. Con l'avvento della produzione su scala industrale, invece, il principio attivo viene creato mediante una sintesi chimica oppure attraverso metodi di coltura sperimentale e, pertanto, anche se vi fossero state interazioni in passato, non ci sono problemi a consumare uova durante la terapia antibiotica.
Pagine correlate
Generalità e classificazione degli Antibiotici: Antibiotici a largo spettro, resistenza agli antibiotici, antibiotici e contraccettivi orali, antibiotici naturali.
Beta lattamici: Penicillina, cefalosporine (cefixima), macrolidi (azitromicina), carbapenemi, amoxicillina, acido clavulanico.
Glicopeptidi: Vancomicina.
Fluorochinoloni: Levofloxacina.
Aminoglicosidi: Streptomicina.
Altri antibiotici: Sulfamidici, tetracicline, cloramfenicolo, nitrofurantoina, metenamina.
Feedback
Il tuo aiuto è importante. Ti chiediamo un minuto per rispondere a questo breve sondaggio
Come valuteresti questo articolo?
Vuoi suggerirci qualcosa?